Почему у водителей проблемы с сердцем
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аритмия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сердце - это мышечный орган, насос, который поддерживает постоянный ток крови в сосудах, с определенной частотой генерируя импульсы, приводящие к возбуждению и сокращению миокарда. В норме сокращение отделов сердца происходит последовательно: вначале сокращаются правое и левое предсердия, потом – правый и левый желудочки.
В правом предсердии расположен основной источник ритма сердца – синусовый узел, который у здорового взрослого человека задает правильный ритм сердечных сокращений с частотой (60–80 ударов в минуту).
Помимо синусового узла генерировать импульсы и задавать ритм могут другие участки миокарда, но у здорового человека они не вызывают аритмий за счет адекватной работы синусового узла.
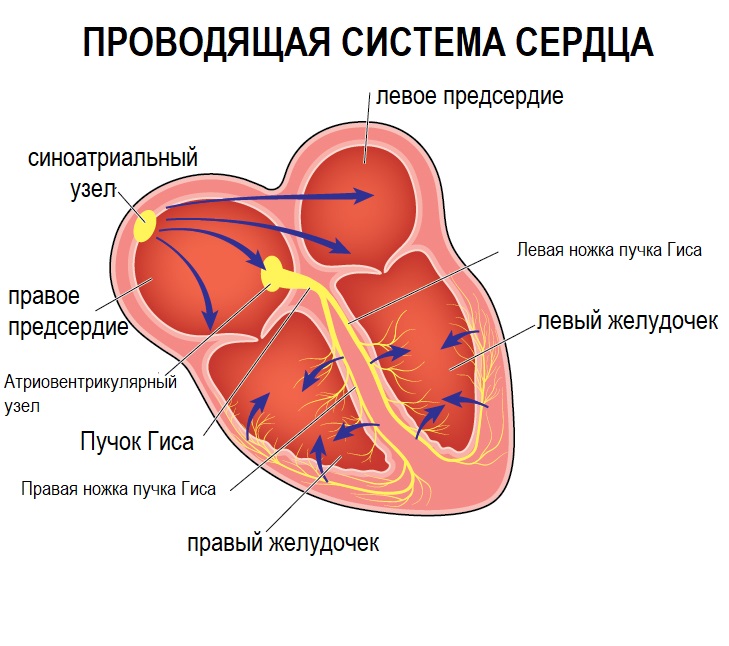
Сердце обладает свойством проводимости, т.е. способностью к быстрому распространению импульса по ткани миокарда, что необходимо для слаженной работы всех клеток сердечной мышцы.
Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.
Разновидности сердечных аритмий
В зависимости от частоты сердечных сокращений (ЧСС) аритмии подразделяют на тахиаритмии (с увеличением ЧСС более 80–90 ударов в минуту) и брадиаритмии (со снижением ЧСС менее 60 ударов в минуту).
По расположению участка миокарда, являющегося аномальным источником ритма, выделяют наджелудочковые (суправентрикулярные) аритмии, когда водитель ритма расположен в предсердиях или в атриовентрикулярном узле, и желудочковые аритмии, когда водитель ритма расположен в желудочках сердца.
Одна из важнейших классификаций сердечных аритмий основывается на непосредственной причине ее развития.
- Аритмии вследствие нарушения образования импульса, в основе которых лежит нарушение функционирования синусового узла, например, синусовая аритмия, синдром слабости синусового узла и др. Согласно статистическим данным, распространенность синусовой аритмии (СА) в общей популяции составляет 33,9-34,5%, синусовой брадикардии (СБ) - 7,1-12,8%, синусовой тахикардии (СТ) - 4,9-9,8%.
- Аритмии вследствие изменения автоматизма латентных водителей ритма, например, замещающие ритмы сердца.
- Аритмии, обусловленные аномальной циркуляцией импульса в ткани миокарда, например, экстрасистолия, мерцательная аритмия (фибрилляция предсердий), трепетание предсердий.
- Нарушения проведения импульса по миокарду:
- блокады, например, атриовентрикулярная блокада, блокада правой ножки пучка Гиса и др.;
- преждевременное возбуждение желудочков – прохождение импульса по дополнительным проводящим путям, например, синдром Вольфа–Паркинсона–Уайта.
Отдельно выделяют дыхательную аритмию, которая в норме наблюдается у детей раннего возраста и заключается в учащении сердцебиения на вдохе и замедлении – на выдохе.
Возможные причины аритмии
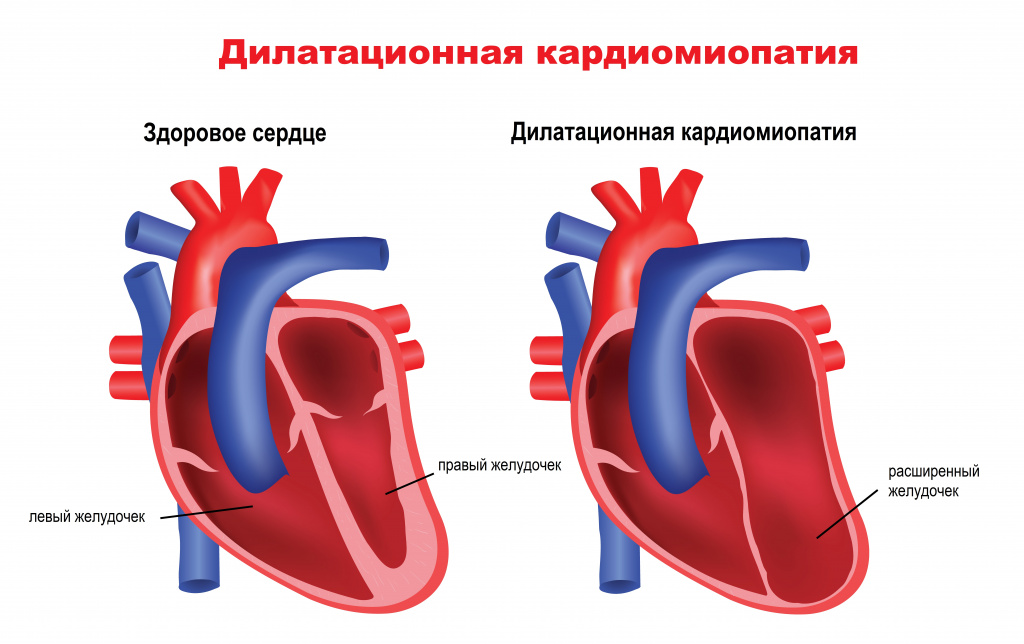
Некоторые из причин нарушения ритма сердечных сокращений кроются непосредственно в структуре сердца, другие же обусловлены воздействием на сердце извне.К сердечным причинам аритмий относятся врожденные и приобретенные пороки сердца, последствия перенесенного инфаркта миокарда, воспалительные изменения тканей сердца (кардиты), опухоли сердца, кардиомиопатии (изменения нормальной ткани миокарда) и т.д. К изменениям в структуре миокарда могут привести длительно текущие заболевания эндокринной системы, артериальная гипертензия, алкоголизм и др.
![Кардиомиопатия.jpg]()
К внесердечным причинам условно относят те состояния, которые вызывают нарушения ритма, не приводя к структурным изменениям ткани сердца: изменение иннервации сердца, изменения баланса электролитов (калия, магния, кальция) при поражении почек, надпочечников, паращитовидных желез, при длительной диарее или рвоте, при интоксикациях, другие изменения процессов обмена веществ.
- Ишемическая болезнь сердца (заболевание, в основе которого лежит недостаточное кровоснабжение сердечной мышцы, в результате чего возникает кислородное голодание сердца) и последствия перенесенного инфаркта миокарда.
- Длительно текущая артериальная гипертензия.
- Гипертрофическая, рестриктивная, дилатационная (в т.ч. алкогольная) кардиомиопатия, аритмогенная дисплазия правого желудочка – патологические состояния, в основе которых лежит перестройка структуры миокарда с нарушением его основных функций.
- Пороки сердца, например, митральный стеноз, аортальная недостаточность.
- Врожденные пороки сердца, проявляющиеся многочисленными симптомами, в т.ч. аритмией, уже с детского возраста.
- Врожденные аномалии проводящей системы сердца, например, дополнительный пучок при синдроме Вольфа–Паркинсона–Уайта.
- Воспалительное поражение миокарда (кардиты, миокардиты).
- Острые и хронические заболевания почек, приводящие к изменению электролитного баланса, перестройке ткани миокарда: хроническая болезнь почек вследствие гломерулонефрита, пиелонефрита и др., острое почечное повреждение.
- Заболевания эндокринных желез: гипотиреоз, гипертиреоз, нарушение функции надпочечников и др.
- Опухоли сердца и других органов.
Если причина изменения ритма внесердечного происхождения, пациент может быть направлен к другим специалистам - эндокринологу , неврологу , нефрологу. При подозрении на наличие системных ревматических заболеваний требуется наблюдение ревматолога.
Диагностика и обследования при аритмии
-
электрокардиографию (ЭКГ) в 12 отведениях;
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Профессиональные болезни водителей. Особенности профзаболеваний. Особенности профзаболеваний
Особенности профзаболеваний
Существует такое понятие как профзаболевания — профессиональные заболевания. Это патологии, которые развиваются вследствие многолетнего занятия какой-то деятельностью, включающей в себя негативные для здоровья факторы. При этом:
- гиподинамия в сидячем положении, то есть малоподвижность, длительное время нахождения в одной позе — сидя;
- вдыхание выхлопных газов, которые содержат примерно 200 токсичных веществ (оксид азота NO, угарный газ CO, формальдегид, бензапирен, фенол, тяжёлые металлы и пр.);
- регулярные, длящиеся много лет стрессовые нагрузки — особенно это касается дальнобойщиков, тех, кто вынужден длительное время находиться в дороге без сна и отдыха.
Профзаболевания водителей
Эти три фактора влекут за собой целый букет водительских профзаболеваний:
Остеохондроз. Дегенеративное заболевание позвоночника, точнее межпозвоночных хрящевых дисков. Этиология данного заболевания сложная, мультифакторная. Разумеется, немалую роль играет генетический фактор, однако суть всех основных теорий сводится примерно к следующему: хондроциты начинают в меньшей степени синтезировать протеины межклеточного матрикса, а их собственная пролиферация замедляется, при этом усиливаются процессы апоптоза (естественная гибель хондроцитов). Это многолетний процесс, но постепенно хрящевая ткань истончается, теряет свои амортизирующие свойства. Позвонки начинают пережимать истончающиеся межпозвоночные диски. Это приводит к ущемлению нервов, межпозвоночным грыжам, а также к тому, что позвонки начинает сильнее давить друг на друга. А это приводит к постепенному разрушению уже костной ткани. Конечно, данный процесс длится многие годы и десятилетия, а скорость и интенсивность его протекания строго индивидуальны. Но помимо генетического фактора значительную роль играют и экзогенные факторы, условия и образ жизни. Межпозвоночные диски сами по себе имеют очень бедную васкуляризацию, приток крови к ним слабый. Соответственно, и трофика слабая. Большое влияние у фактора двигательной активности. В движениях позвонки периодически расходятся, ослабляя давление на диски. Движение способствует усилению притока крови, образованию новых капилляров. Это тормозит дегенеративные процессы. Такой же мощный, только негативный обратный эффект оказывает хроническая гиподинамия. Водитель длительное время находится в сидячем положении. В таком положении позвонки всё сильнее и сильнее сдавливают хрящевые диски. Это заметно ускоряет их разрушение. К тому же здесь присутствует комплекс негативных факторов, действующих опосредованно — остеохондрозу способствует плохая экология и постоянный стресс.
Респираторные и кожные заболевания. Выхлопные газы содержат множество канцерогенов, но в первую очередь они вызывают раздражение кожных покровов и воспаление слизистой оболочки дыхательных путей. У водителей часто развивается аллергический дерматит профессионального характера. В некоторых случаях формируется атопическая триада: ринит, бронхиальная астма, дерматит. Фрагменты сажи и другие жесткие частицы выхлопных газов оседают в бронхах и альвеолах. Постепенно они обрастают фиброзными капсулами. И если таких капсул становится слишком много, функциональная легочная активность снижается. У водителей со стажем флюорограмма часто показывает наличие подобных включений в легких.
Артериальная гипертензия. Как и остеохондроз является сложным мультифакторным заболеванием. Повышенное давление напрямую связано с малой двигательной активностью. Ключевую роль здесь отводят тому, что малоподвижный образ жизни приводит к уменьшению силы сердечных сокращений и их учащению (тахикардия ).
Ожирение. Вероятно, здесь даже не нужны какие-то комментарии. По статистике в России каждый второй человек со стажем регулярного вождения больше 5 лет страдает той или иной степенью ожирения.
Важно упомянуть, что практически все профессиональные заболевания хотя бы частично, но связаны между собой. Яркий пример: остеохондроз, артериальная гипертензия и ожирение.
Поэтому водителям рекомендуется не пренебрегать периодическим медицинским осмотрам и следить за своим здоровьем!
Нормальную частоту и ритм сердца обеспечивает синусовый узел, расположенный в толще миокарда в месте впадения нижней полой вены. Если его работа нарушается, функция пейсмейкера переходит на предсердные участки или размещенные ниже уровни проводящей системы. Данное явление называется миграцией водителя ритма, что впоследствии приводит к аритмиям и недостаточности кровообращения. Неадекватная частота сокращений, отсутствие последовательности фаз между желудочками и предсердиями вызывают нарушения кардиальной и системной гемодинамики, что проявляется характерными симптомами.
Причины и механизм возникновения
Миграция водителя ритма не всегда является болезнью, иногда у здоровой части населения данный синдром считается вариантом нормы, как физиологическая особенность организма. Однако такие случаи наблюдаются нечасто, поскольку патология чаще обнаруживается при органических или функциональных поражениях сердца или других органов.
Основные причины миграции суправентрикулярного водителя ритма представлены в таблице.
- преобладание парасимпатической системы;
- дисгормональные нарушения (чаще у подростков);
- вегетососудистая дистония;
- гипо- и авитаминозы;
- инфекционные заболевания;
- прием медикаментозных препаратов;
- физическое и психическое переутомление
- миокардиопатии;
- спазм коронарных сосудов;
- ревматическое поражение сердца;
- пороки клапанных структур сердца — при нарушении работоспособности этих участков предсердия должны компенсировать недостаточное кровоснабжение, поэтому нагрузка на них увеличивается. Патологическое расширение полостей ведет к развитию аритмий;
- СССУ (синдром слабости синусового узла) — сердце формирует недостаточно сильные и частые импульсы
При наличии каких жалоб можно заподозрить патологию
Жалоб, которые достоверно принадлежали бы этому состоянию, нет. Чаще всего миграция пейсмейкера диагностируется случайным образом при электрокардиографическом обследовании. Необходимо отметить, что в практике выделяют наджелудочковую (суправентрикулярную) и желудочковую форму (очень редко встречается) патологии.
Больные могут ощущать:
- утомляемость;
- снижение работоспособности;
- ощущение перебоев в работе сердца;
- приступы учащенного сердцебиения.
Довольно редко возникают симптомы кардиалгии, одышки с утрудненным вдохом, головокружения, эпизоды синкопальных состояний (кратковременной потери сознания).
Особенности у детей
Самой распространенной причиной возникновения миграции источника ритма у детей является вегетососудистая дистония. Патология характеризуется изменением тонуса сосудистой стенки. Чувствительность структур и тканей эндотелия артерий способствует функциональным расстройствам участков проводящей системы сердца, вызывая миграцию пейсмейкера в атриовентрикулярный узел. Подробнее о том, что представляет собой ВСД и как с ней бороться, смотрите в видео по ссылке ниже. Коротко, доступно и о главном от экспертов нашего портала.
Кроме того, изменения источника ритма может наблюдаться при эндокардите или при наличии патологического спортивного сердца. В подростковом периоде картина заболевания становится более выраженной. Появляются постоянные жалобы на головные и загрудинные боли, замедление развития, нарушение сна.
Как подтверждается диагноз
Для постановки диагноза используется комплексный подход с целью определения причины, дополнительных признаков формирующейся сердечной недостаточности.
Алгоритм оценки состояния больного:
- анамнез заболевания с учетом сопутствующих патологий;
- физикальное обследование: осмотр, пальпация и перкуссия грудной клетки;
- аускультация (выслушивание) сердечных тонов и дополнительных шумов;
- лабораторные методы: общий и биохимический анализ крови (холестерин, липидограмма, глюкоза, показатели функционального состояния почек).
Наиболее достоверным методом постановки диагноза считается электрокардиографический с записью электрической активности различных участков.
Патология на кардиограмме характеризуется:
- нарушением формы и продолжительности зубца Р;
- уменьшением частоты сердечных сокращений;
- изменением интервалов PQ;
- укорочением или замедлением интервала RR.
Дополнительно используются другие методы инструментальной диагностики:
- Холтеровский мониторинг — дает возможность зарегистрировать место возникновения нового источника импульсов, продолжительность и время появления миграции водителя ритма. Также исследование определяет причины, что повлекли за собой это состояние.
- ЭхоКГ (эхокардиография) — выявляет патологические изменения в структуре сердца (повреждение, воспаление или аномалии стенок и клапанов).
Миграция водителя ритма на ЭКГ у ребенка отличается выраженной брадикардией, которая вызывает характерные клинические признаки.
Лечение
![Профилактика миграции водителя ритма]()
Основным пунктом в лечении миграции водителя ритма по предсердиям считается устранение причины заболевания. Довольно часто после терапии первичной болезни, которая вызвала нарушение, проблема исчезает.
Кроме того, необходимо соблюдать общие рекомендации:
- достаточно отдыхать;
- правильно и регулярно питаться;
- делать физические упражнения, например гимнастику;
- отказаться от вредных привычек.
В сложных и угрожающих жизни ситуациях нужно провести имплантацию кардиостимулятора (искусственный водитель ритма сердца), чтобы возобновить стабильную работу. Основное показание к установке ЭКС — нарушение гемодинамики, которое характеризуется снижением артериального давления и прогрессированием симптомов.
Выводы
Прогноз будет благоприятным, если это состояние возникло у здорового человека и является его физиологической особенностью, — со временем оно может пройти. Если же эти изменения были вызваны стойкими нарушениями в самой сердечно-сосудистой системе, тогда прогноз условно благоприятный. Полного выздоровления можно ожидать при своевременном начале лечения с коррекцией образа жизни и сопутствующих патологий.
Для подготовки материала использовались следующие источники информации.
Чем крупнее организм живого существа, тем реже его пульс. Сердце собаки в среднем бьется в ритме 120 уд/м, у лошади — 55 уд/м, у слона — 27 уд/м. Трудно поверить, но пульс кита равен всего 6-7 уд/м. А вот рекордсменом по скорости можно назвать этрусскую мышь. Ее сердечко способно выдавать до 1300 уд/м! Что касается человека, комфортный темп для него варьируется, как правило, в пределах 60-90 уд/м. Проблемы начинаются тогда, когда правильный ритм сбивается. Что такое аритмия, чем она опасна, способна ли привести к инсульту, и как вовремя распознать проблему, рассказывает врач-кардиолог Наталья Добросольцева .
![]()
Норма
— Что такое правильное сердцебиение?
Интересно:
— Каким должен быть пульс?
— Вы удивитесь, но четких критериев не существует. Одни специалисты считают нормой пульс от 60 до 80 уд/м, другие — от 55 до 90 уд/м. На самом деле норма для каждого человека индивидуальна и может зависеть от возраста, степени физической подготовки, имеющихся заболеваний, эмоционального состояния и образа жизни.
![]()
Учащенный пульс (выше 80 уд/м) часто встречается при беременности, волнении, хроническом стрессе, во время физической нагрузки. Порой быстрое сердцебиение — это и вовсе врожденная особенность, которая не приносит вреда здоровью.
Интересно:
— У младенцев сердце бьется быстрее, чем у взрослых. Пульс малыша от рождения и до 3 месяцев колеблется в пределах 100-150 уд/м. Чем старше ребенок, тем больше эти границы смещаются в сторону более спокойного ритма.
— Зависит ли частота пульса от пола?
— Более редкий ритм сердца для мужчин (при условии хорошего общего здоровья) может считаться нормой. Женщинам же свойственен более частый ритм, но так бывает не всегда. Кардиологи в любом случае изучают общую картину состояния организма. Пол играет здесь не столь значимую роль, как многие думают.
Не норма
— Что считается нарушением?
— Нарушение ритма сердца (аритмия) возникает в том случае, когда электрические импульсы, инициирующие сердечные сокращения, функционируют неправильно, заставляя сердце биться слишком быстро или слишком медленно, или нерегулярно (не ритмично).
![]()
— Почему так происходит?
— В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалии путей его распространения.
Причин может быть множество. Среди них:
- болезни сердца;
- высокое артериальное давление;
- сахарный диабет;
- курение;
- чрезмерное употребление алкоголя и кофеина;
- стресс;
- заболевания щитовидной железы;
- электролитные нарушения (слишком низкая или слишком высокая концентрация влияют на электрическую активность сердца);
- анемия (снижение количества переносящих кислород красных кровяных клеток).
Употребление стимуляторов также является причиной нарушений ритма сердца. Амфетамин и кокаин могут поражать сердечную мышцу и приводить к внезапной сердечной смерти вследствие фибрилляции желудочков.
— Считается, что аритмия — проблема пожилых людей. Так ли это?
— Можно взять практически любого человека (пусть молодого, и пусть даже без жалоб на здоровье), установить специальный аппарат, который будет регистрировать сердечный ритм в течение суток, и, поверьте, хотя бы минимальные сбои в работе сердца обнаружатся с гарантией 99,9%. Это вовсе не значит, что будет выявлена патология, я лишь хочу сказать, что идеального сердца нет ни у кого. Мы же не роботы.
Аритмия — проблема распространенная, и у молодежи она, к сожалению, тоже встречается. Но все-таки возраст играет свою роль. Чем старше человек, тем больше жесткость стенок миокарда (мышечный средний слой сердца, составляющий основную часть его массы), увеличиваются размеры сердца, изменяется структура самой мышцы. Эти факторы влияют на способность сердца должным образом сокращаться и провоцируют появление самого распространенного вида нарушения ритма — мерцательной аритмии. Поэтому у пожилых людей риски, конечно же, выше.
![]()
— В чем главная опасность аритмии?
— В тяжелых случаях, ввиду недостаточного сердечного выброса, она может провоцировать головокружения, потерю сознания, ухудшение кровоснабжения сердца и головного мозга.
Некоторые виды аритмии (например, все та же мерцательная) могут способствовать возникновению инсульта. В левом предсердии есть своеобразный кармашек, который называют ушком. В этой области кровоток замедлен. При очень быстром хаотичном сокращении волокон предсердия в данную зону забиваются форменные элементы (клеточная часть крови) и формируется тромб. Если в какой-то момент ушко тоже сократилось, существует риск, что оно вытолкнет тромб, и кровь понесет его к близлежащим сосудам головы.
Существует шкала, по которой доктор оценивает риски образования тромбов для конкретного человека. Если эти риски высоки, человеку назначаются специальные препараты.
Как вовремя распознать аритмию
— В каких случаях нужно незамедлительно вызывать скорую помощь?
— В случаях, когда сбои ритма возникли впервые, становится плохо, трудно идти, кружится голова, при этом появляются любые некомфортные ощущения в груди.
Если же человек подозревает у себя аритмию, но при этом чувствует себя хорошо, сходить к врачу, конечно, стоит, но паниковать и вызывать скорую помощь не нужно. Кстати, давно появились тонометры с функцией распознавания аритмии, и они очень удобны в использовании. Если индикатор аритмии привлек ваше внимание впервые, то повторите измерение через несколько минут, понаблюдайте за собой в течение нескольких часов и, если ситуация будет повторяться, тогда стоит обратиться к врачу.
![]()
— Как часто нужно проверять сердце?
— При отсутствии подозрительных симптомов рекомендую делать это в рамках классической диспансеризации раз в год. Выполните хотя бы общий анализ крови и электрокардиограмму сердца. Если что-то смутит вашего врача, скорее всего, дополнительно нужно будет проверить гормоны щитовидной железы, электролитный состав крови, в некоторых случаях показано холтеровское мониторирование кардиограммы (аппарат, который отслеживает кардиограмму сердца в течение суток, 3 суток или недели).
Что делать
— Как лечится аритмия?
— В зависимости от вида аритмии и степени ее опасности доктор выбирает тактику наблюдения, медикаментозной терапии или хирургического вмешательства.
— Всегда ли нужен кардиостимулятор?
— Конечно, нет. Часто люди думают, что кардиостимулятор каким-то образом лечит сердце, но это не так. Он лишь не дает сердцу биться реже заданной границы в нужном диапазоне частоты, а также позволяет врачу правильно назначить в адекватных дозировках медикаментозную антиаритмическую терапию.
![]()
— Каких правил должен придерживаться человек, у которого часто наблюдается аритмия?
— Сперва нужно выяснить (вместе с врачом), что является провоцирующим фактором нарушения сердечного ритма. Таковыми часто бывают:
- алкоголь;
- газированные напитки;
- повышенное давление;
- переедание;
- чрезмерная физическая нагрузка
В соответствии с этим пунктом нужно пересмотреть свой образ жизни, исключить провоцирующий фактор.
Физическую активность полностью убирать не стоит, просто она должна быть умеренной. Посоветуйтесь со своим доктором. Кому-то подходит простая ходьба, кому-то йога или пилатес, кому-то необходима специальная лечебная гимнастика, но двигаться нужно обязательно, не допуская перегибов.
Интересно:
Что касается питания, какой-то особой диеты не требуется. В отдельных случаях специалист может порекомендовать продукты с большим содержанием магния, кальция, калия или прописать курс витаминов и минералов.
Свою работу сердце начинает на четвертой неделе внутриутробного развития и не останавливается до самой смерти. За час оно делает в среднем 4200 ударов и перекачивает около 300 литров крови! Это самая выносливая мышца в нашем организме, но ее важно беречь!
Кардиолог Наталья Тонконог — о 5 причинах, по которым могут возникнуть нарушения в работе сердечно-сосудистой системы. На каждую из них вы способны повлиять сами.
![]()
1. Нарушение режима дня
— В первую очередь стоит сказать о недостатке сна, особенно — о хроническом. Этот фактор крайне негативно сказывается на здоровье сердечно-сосудистой системы.
Сон — физиологическое состояние организма, во время которого тормозятся многие процессы, в том числе — замедляется сердечно-сосудистая деятельность.
Происходит активация блуждающего нерва, который отвечает за уменьшение частоты сердечных сокращений и снижение артериального давления. Следовательно, это время для некоторого расслабления сердца. Частое отсутствие отдыха может послужить триггером развития сердечных заболеваний.
Кроме того, при недостатке сна нарушается чувствительность тканей к глюкозе, что повышает риск развития сахарного диабета. А эта проблема почти всегда тянет за собой сбои в работе сердечно-сосудистой системы.
Также важно сказать, что у человека с генетической предрасположенностью к полноте, который спит менее 7 и более 9 часов, увеличивается риск ожирения. А лишний вес — лучший друг сердечных заболеваний. Почему? Об этом мы поговорим чуть позже.
![]()
Да, у каждого человека своя норма сна, но все же оптимальный вариант — 7-8 часов в сутки. 5 часов сна — критическая отметка для организма. Когда вы не соблюдаете режим дня, сбиваются гормональные настройки, которые должны работать как часы. С гормонами шутить не стоит.
В наше время далеко не всегда возможен подобный режим, поэтому старайтесь выбрать для себя самый подходящий временной промежуток и придерживаться этого распорядка регулярно (по возможности — даже на выходных).
Не стоит забывать и о дневных перерывах в работе, особенно если вам приходится подолгу сидеть за столом. Отдыхом для организма в такой ситуации будет легкая гимнастика, прогулка, переключение на другой вид деятельности. Старайтесь делать перерывы хотя бы раз в час. Желательно, чтобы длились они не менее 15 минут.
![]()
Некоторые люди говорят, что просто не могут заставить себя лечь спать в какое-то конкретное время, однако многое зависит от гигиены сна:
- До того как вы ложитесь в постель, хорошо проветрите помещение.
- Как минимум за час до сна отложите в сторону все гаджеты.
Последний прием пищи также должен состояться не позже, чем за 2 часа до засыпания, причем пища должна быть легкой для переваривания.
Если даже при соблюдении всех правил режима дня вы часто не можете заснуть, встаете утром уставшим и разбитым, ночью внезапно просыпаетесь от чувства нехватки воздуха, учащенного сердцебиения, лучше обратиться за консультацией к сомнологу. Необдуманный прием снотворных и успокоительных средств без консультации врача может навредить вам и вашему сердцу.
2. Неправильное питание
— При проблемах с сердцем показана гипохолестериновая диета. Она снижает риск развития инфарктов и инсультов, смертность от которых занимает ведущие позиции во всем мире.
Для профилактики сердечных заболеваний советую употреблять поменьше насыщенных жиров ( маргарин, сливочное масло, сыр, сливки, пальмовое и кокосовое масло, свинина, фастфуд и так далее) и обратить особое внимание на продукты, содержащие омега-3-ненасыщенные жирные кислоты (жирная морская рыба, рыбий жир, льняное и рапсовое масло, шпинат и зеленые овощи в принципе, морские водоросли).
— Особенно хочу выделить проблему избыточного потребления соли, что является причиной задержки жидкости и повышения артериального давления. В среднем современный человек съедает около 12 г соли, а рекомендуемая норма не более 5 г, при сердечной недостаточности — не более 3 г соли в сутки.
![]()
Крайне важно для сердца, чтобы организм получал достаточное количество микроэлементов, особенно калия и магния.
Калия много в сухофруктах, орехах, картофеле, бананах. Врач может назначить дополнительный прием этого микроэлемента в составе витаминного комплекса или отдельно. Главное — не заниматься самолечением. Прежде чем принимать калий, сдайте анализ на его содержание в крови. Избыток может вызывать нарушения сердечного ритма, впрочем так же, как и его недостаток, поэтому конкретно вашу ситуацию лучше обсуждать с врачом.
Что касается магния, его, по статистике, недополучает 80% нашего населения. Между тем дефицит может стать причиной повышенного давления, мерцательной аритмии, закупоренных холестерином коронарных артерий и даже внезапной остановки сердца.
Много магния содержится в семенах кунжута, зелени, авокадо, темном шоколаде и бобовых. Время от времени я бы советовала принимать магний курсом, если это подтверждает ваш лечащий врач.
![]()
На выброс адреналина наше сердце отвечает учащенным сердцебиением, повышением артериального давления. Если организм находится в состоянии хронического стресса, возникает риск развития аритмии, инсульта или инфаркта.
3. Увеличение массы тела
— Л ишний вес влечет за собой повышение артериального давления, увеличивает риск аритмий, сердечной недостаточности и развития сахарного диабета. Лекарства, назначенные кардиологом, не окажут должного эффекта, если есть избыток массы тела.
Норма определяется по формуле индекса массы тела. Все просто: разделите свой вес в килограммах на рост в метрах в квадрате.
![]()
Например, масса человека равна 60 кг, рост — 170 см. Следовательно, индекс массы тела в этом случае таков: ИМТ = 60 : (1,70 × 1,70) = 20,7
В соответствии с рекомендациями ВОЗ, разработана следующая интерпретация вычислений (в таблице ниже). Но стоит помнить, что каждый человек индивидуален. Ваши показатели могут считаться для вас нормой, несмотря на итоговый результат. Если вы в чем-то сомневаетесь, посоветуйтесь с врачом.
![]()
Кардиологи обращают также внимание на объем талии. В настоящий момент для женщин нормой считается не более 80 см — для женщин, не более 94 см — для мужчин.
Высокий риск преждевременной смерти от болезней сердца связан с обхватом талии больше 88 см — у женщин и 102 см — у мужчин.
4. Гиподинамия (недостаточная подвижность)
— Многие люди считают, что сердцу вредны физические нагрузки, но это не так. Они ему необходимы!
Сердце — это мышца, и ей тоже нужны тренировки. Благодаря динамическим нагрузкам регулируется тонус сосудов и частота сердечных сокращений, сердце становится более сильным и выносливым.
![]()
Конечно, мы не говорим о тренировках олимпийских чемпионов, но двигаться нужно по возможности больше. Выбирайте то, что вам нравится:
- ходьба — 30-40 минут в день в достаточно быстром темпе, порядка 80-100 шагов в минуту;
- велопрогулки — 30 минут в день порядка 8 км;
- бассейн;
- скандинавская ходьба;
- бег трусцой;
- йога.
![]()
Всегда прислушивайтесь к своему организму. Пульс и артериальное давление должны прийти в норму в течение 5-10 минут, и общее состояние при этом должно быть комфортным.
5. Вредные привычки
— Алкоголь и курение повышает частоту сердечных сокращений и артериальное давление.
Регулярное употребление спиртных напитков приводит к нарушению работы сердечной мышцы. Алкоголь, находясь в водной среде, растворяет жиры, вызывает слипание эритроцитов и закупорку капилляров, приводит к усиленному отложению жира в печени и сердце.
![]()
Никотин изменяет состояние сосудистой стенки. По этой причине появляются атеросклеротические бляшки — жировые образования на стенках артерий, которые снижают их проходимость и могут осложняться образованием внутрисосудистого тромба, который прекратит поступление крови к головному мозгу или миокарду.
— Если вам удалось отказаться от сигарет на несколько месяцев, не спешите радоваться, кризис еще впереди. По статистике, большая часть из тех людей, которые бросили курить, через год возвращаются к этой пагубной привычке.
Чаще всего зависимость на самом деле даже не физическая, а психологическая. Перекуры становятся частью дня, появляется свободное время, пауза, которую хочется заполнить. Избегайте курящих компаний, обильной пищи, кофе (если раньше с ним вы совмещали курение), алкоголя, меняйте свои повседневные привычки, заменяйте их новыми, если нужно, обратитесь к психологу.
![]()
Здоровье сердца в ваших руках. Старайтесь помогать ему каждый день, и оно будет вам благодарно.
Читайте также: