При нарушении функции синоатриального узла водителем ритма 2 порядка становится
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аритмия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сердце - это мышечный орган, насос, который поддерживает постоянный ток крови в сосудах, с определенной частотой генерируя импульсы, приводящие к возбуждению и сокращению миокарда. В норме сокращение отделов сердца происходит последовательно: вначале сокращаются правое и левое предсердия, потом – правый и левый желудочки.
В правом предсердии расположен основной источник ритма сердца – синусовый узел, который у здорового взрослого человека задает правильный ритм сердечных сокращений с частотой (60–80 ударов в минуту).
Помимо синусового узла генерировать импульсы и задавать ритм могут другие участки миокарда, но у здорового человека они не вызывают аритмий за счет адекватной работы синусового узла.
Сердце обладает свойством проводимости, т.е. способностью к быстрому распространению импульса по ткани миокарда, что необходимо для слаженной работы всех клеток сердечной мышцы.
Сердечная аритмия – это состояние, характеризующееся нарушением ритма сердца, процесса формирования импульса и его проведения. Некоторые аритмии в определенном возрасте считаются вариантом нормы, однако большинство все же являются признаком той или иной патологии, поэтому требуют пристального контроля и лечения.
Разновидности сердечных аритмий
В зависимости от частоты сердечных сокращений (ЧСС) аритмии подразделяют на тахиаритмии (с увеличением ЧСС более 80–90 ударов в минуту) и брадиаритмии (со снижением ЧСС менее 60 ударов в минуту).
По расположению участка миокарда, являющегося аномальным источником ритма, выделяют наджелудочковые (суправентрикулярные) аритмии, когда водитель ритма расположен в предсердиях или в атриовентрикулярном узле, и желудочковые аритмии, когда водитель ритма расположен в желудочках сердца.
Одна из важнейших классификаций сердечных аритмий основывается на непосредственной причине ее развития.
- Аритмии вследствие нарушения образования импульса, в основе которых лежит нарушение функционирования синусового узла, например, синусовая аритмия, синдром слабости синусового узла и др. Согласно статистическим данным, распространенность синусовой аритмии (СА) в общей популяции составляет 33,9-34,5%, синусовой брадикардии (СБ) - 7,1-12,8%, синусовой тахикардии (СТ) - 4,9-9,8%.
- Аритмии вследствие изменения автоматизма латентных водителей ритма, например, замещающие ритмы сердца.
- Аритмии, обусловленные аномальной циркуляцией импульса в ткани миокарда, например, экстрасистолия, мерцательная аритмия (фибрилляция предсердий), трепетание предсердий.
- Нарушения проведения импульса по миокарду:
- блокады, например, атриовентрикулярная блокада, блокада правой ножки пучка Гиса и др.;
- преждевременное возбуждение желудочков – прохождение импульса по дополнительным проводящим путям, например, синдром Вольфа–Паркинсона–Уайта.
Отдельно выделяют дыхательную аритмию, которая в норме наблюдается у детей раннего возраста и заключается в учащении сердцебиения на вдохе и замедлении – на выдохе.
Возможные причины аритмии
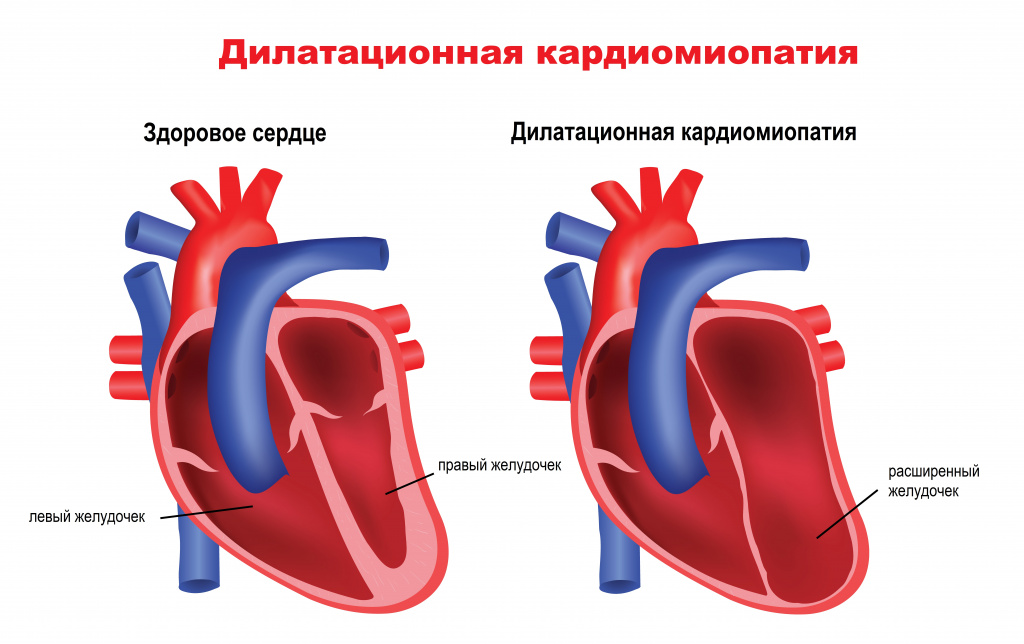
Некоторые из причин нарушения ритма сердечных сокращений кроются непосредственно в структуре сердца, другие же обусловлены воздействием на сердце извне.К сердечным причинам аритмий относятся врожденные и приобретенные пороки сердца, последствия перенесенного инфаркта миокарда, воспалительные изменения тканей сердца (кардиты), опухоли сердца, кардиомиопатии (изменения нормальной ткани миокарда) и т.д. К изменениям в структуре миокарда могут привести длительно текущие заболевания эндокринной системы, артериальная гипертензия, алкоголизм и др.
![Кардиомиопатия.jpg]()
К внесердечным причинам условно относят те состояния, которые вызывают нарушения ритма, не приводя к структурным изменениям ткани сердца: изменение иннервации сердца, изменения баланса электролитов (калия, магния, кальция) при поражении почек, надпочечников, паращитовидных желез, при длительной диарее или рвоте, при интоксикациях, другие изменения процессов обмена веществ.
- Ишемическая болезнь сердца (заболевание, в основе которого лежит недостаточное кровоснабжение сердечной мышцы, в результате чего возникает кислородное голодание сердца) и последствия перенесенного инфаркта миокарда.
- Длительно текущая артериальная гипертензия.
- Гипертрофическая, рестриктивная, дилатационная (в т.ч. алкогольная) кардиомиопатия, аритмогенная дисплазия правого желудочка – патологические состояния, в основе которых лежит перестройка структуры миокарда с нарушением его основных функций.
- Пороки сердца, например, митральный стеноз, аортальная недостаточность.
- Врожденные пороки сердца, проявляющиеся многочисленными симптомами, в т.ч. аритмией, уже с детского возраста.
- Врожденные аномалии проводящей системы сердца, например, дополнительный пучок при синдроме Вольфа–Паркинсона–Уайта.
- Воспалительное поражение миокарда (кардиты, миокардиты).
- Острые и хронические заболевания почек, приводящие к изменению электролитного баланса, перестройке ткани миокарда: хроническая болезнь почек вследствие гломерулонефрита, пиелонефрита и др., острое почечное повреждение.
- Заболевания эндокринных желез: гипотиреоз, гипертиреоз, нарушение функции надпочечников и др.
- Опухоли сердца и других органов.
Если причина изменения ритма внесердечного происхождения, пациент может быть направлен к другим специалистам - эндокринологу , неврологу , нефрологу. При подозрении на наличие системных ревматических заболеваний требуется наблюдение ревматолога.
Диагностика и обследования при аритмии
-
электрокардиографию (ЭКГ) в 12 отведениях;
Исследование функциональных возможностей сердца – быстро, безболезненно и информативно.
Annotation
The electrocardiographic features of accelerated automatic idioventricular rhythms revealed during examination of 72 patients are considered, the data of exercise and atropine pharmacological tests are given.Закономерно, если при дисфункции СУ начинает работать атриовентрикулярный (АВ) узел (АВУ) - водитель ритма II порядка. Менее логичным при сохранном АВУ представляется проявление активности водителя ритма III порядка, желудочкового, за исключением случаев дистальной локализации полной АВ блокады. Загадочным остается немотивированное включение желудочковых водителей ритма, которое, как правило, связывают с миокардитом, гипоксией, хроническими бронхо-легочными заболеваниями, гликозидной интоксикацией, аритмогенной дисплазией и ишемической болезнью сердца (ИБС), в частности, нередко встречаются ускоренные идиовентрикулярные ритмы (УИР) при остром инфаркте миокарда (ИМ) [1, 3, 4, 5, 6, 11, 18, 20]. В этих случаях речь идет об анормальном автоматизме.
Зафиксированы случаи УИР у детей, спортсменов, а также у здоровых людей [11, 12, 19]. Напомним, что физиологическая спонтанная диастолическая деполяризация в нормальных волокнах Пуркинье обеспечивает выработку не более 40 импульсов в 1 мин. Поврежденным же клеткам Гиса-Пуркинье присущ более низкий уровень мембранного потенциала покоя, при котором частота автоматического ритма будет выше физиологической. Несмотря на то, что многие исследователи придерживаются автоматической теории аритмогенеза УИР, нельзя не упомянуть и концепцию о триггерной природе УИР.
Есть мнение, что триггерные механизмы, зависящие от задержанных постдеполяризаций могут лежать в основе УИР [4, 10]. Широкое использование холтеровского мониторирования (ХМ) ЭКГ в современной кардиологической практике сделало его практически рутинным методом, и возможности фиксировать аритмии значительно расширились, однако представления об УИР за последнее десятилетие существенно не изменились. Обобщающие сведения об УИР в литературе встречаются крайне редко [3, 20].
Согласно рекомендациям Комитета экспертов ВОЗ (1980), ритмы (продолжительностью от трех комплексов) с частотой, превышающей уровень физиологической активности центра автоматизма (не более 100-120 уд/мин), относят к ускоренным эктопическим ритмам.
Нами проведен клинико-электрокардиографический анализ 72 случаев УИР, что составило примерно 11% среди обследованных больных с желудочковыми аритмиями (ЖА). Весьма вероятно, что переходы на идиовентрикулярные ритмы (ИР) встречаются чаще, чем нам удалось это выявить. Дело в том, что у одних и тех же пациентов УИР регистрировался непостоянно, у некоторых он был выявлен спустя 5-10 лет после впервые обнаруженной ЖА.
Были диагностированы: у 26 - пациентов гипертоническая болезнь, у 7 - постмиокардитический кардиосклероз, у 19 - ИБС, из них текущий ИМ - у 9, стенокардия напряжения II-III функционального класса - у 10 и у 20 больных без патологии сердца желудочковую аритмию сочли идиопатической. Важно уточнить, что среди людей без заболевания сердца 4 были молодыми спортсменами в возрасте 14-15 лет. Следует также добавить, что у 65 обследованных основным был синусовый ритм (СР), а у 7 - постоянная форма фибрилляции предсердий (ФП).
Анализ 72 случаев УИР позволил выделить четыре основных электрокардиографических варианта взаимоотношений СР и ИР:
· УИР без блокады выхода из эктопического центра при наличии защитной блокады входа обоих водителей ритма: СУ и желудочкового (68% случаев),
· УИР без блокады выхода из эктопического центра в отсутствие защитной блокады входа в парацентр (26,3% случаев),
· УИР без блокады выхода из эктопического центра и неполной блокадой входа в парацентр (13,8% случаев),
· УИР с блокадой выхода из эктопического центра (23,6% случаев).
УИР без блокады выхода из эктопического центра при наличии защитной блокады входа обоих водителей ритма
По сути, прослеживалась конкуренция двух центров автоматизма, и ЭКГ-картина во многом зависела от соотношения частоты синусового и эктопического ритмов. Если их частота была почти одинакова, то наблюдалось чередование ритмов, а переходы сопровождались наличием сливных комплексов (комбинированных сокращений сердца). Переходы с одного ритма на другой при их, казалось бы, одинаковой частоте были, главным образом, связаны с вариабельностью СР.
Неоспоримо, что СУ в большей степени подвержен вегетативным влияниям, чем нижерасположенные водители ритма. Так, в момент незначительного замедления СР появлялся ИР, который, как правило, был более ригидным. При учащении СР, СУ возвращал свои позиции, и вновь становился на какое-то время доминантным. Отсутствие на ЭКГ комплексов УИР в момент СР, а синусовой активности в период ИР обусловлено попаданием одних или других импульсов в рефрактерный период миокарда. Такое сосуществование двух ритмов при условии ретроградной вентрикулоатриальной блокады, естественно, сопровождается явлением АВ диссоциации. В качестве примера обратимся к рис. 1, на котором иллюстрируется один из вариантов одновременной работы в сердце двух активных водителей ритма без каких-либо нарушений АВ проведения.
![]()
Рис. 1. УИР без блокады выхода из эктопического центра при наличии защитной блокады входа обоих водителей ритма. F-сливные комплексы. Объяснение в тексте.
Помимо парасистолической природы УИР, в нашей работе было обращено внимание еще на два обстоятельства. Кажется необычным, во-первых, почему два разных водителя ритма (СУ и желудочковый парацентр) функционируют одновременно без явных на то причин. Во-вторых, еще более странным представляется одинаковая частота, с которой они работают. В литературе на такое взаимодействие двух ритмов уже обращалось внимание. Как и в экспериментах, так и на ЭКГ у больных с желудочковой ПС было обнаружено, что в определенные периоды медленно работающий парацентр усваивает более быстрый темп СУ. Таким образом, СУ подчиняет себе парацентр и парацентру навязывается частота СР. Навязывание (entrainment) парацентру определенной частоты - один из вариантов модулирования, влияния на его работу суправентрикулярных водителей ритма [2, 9].
Другим реальным объяснением этого явления может стать зависимость парацентров от нейровегетативных воздействий. Так, было показано, что физическая нагрузка, активирующая симпатическую нервную систему, способствует усилению как синусовой, так и автоматической активности желудочкового парацентра [3, 17]. То, что желудочковые водители ритма могут испытывать вегетативные влияния подобно другим, более высокорасположенным центрам автоматизма, нашло свое подтверждение в ряде работ [1, 3, 13, 15].
![]()
Рис. 2. Варианты взаимоотношений СУ и идиовентрикулярного водителя ритма: а - предэктопический интервал - 0,56 сек, б - 0,88 сек. Объяснение в тексте.
В тех случаях, когда частота УИР превышала частоту СР, на ЭКГ превалировали комплексы эктопического ритма, а синусовые QRST оказывались в меньшинстве (27% наблюдений). Наоборот, если СР был значительно чаще ИР, то ЭКГ-картина оказывалась противоположной (48% наблюдений).
![]()
Рис. 3. Желудочковая парасистолия без блокады выхода из парацентра, переход на парасистолический УИР: Х-Х - длина парацикла, стрелки сверху - реальные парасистолы, стрелки снизу - парасистолы, попавшие в рефрактерный период. Объяснение в тексте.
![]()
Рис. 4. Синусовая тахикардия и желудочковая брадикардитическая парасистолия без блокады выхода из парацентра, нереализованный парасистолический УИР. Объяснение в тексте.
При таком соотношении частоты обоих водителей ритма, естественно, доминирующим становится СУ. Парасистолический желудочковый центр работает столь медленно, что не может себя реализовать в самостоятельный ритм. Однако наш опыт показал, что при учащении эктопического или замедлении синусового водителя ритма положение менялось, и мы наблюдали переходы на УИР.
В одном из наших наблюдений за больным с ИБС, у которого на ЭКГ в течение 4-х лет регистрировались лишь редкие одиночные эктопические комплексы с признаками желудочковой парасистолии, во время эпизода острой коронарной недостаточности был зафиксирован УИР с частотой 88 в 1 минуту. Формы одиночных парасистолических комплексов и комплексов УИР были абсолютно идентичны, что позволило высказаться о функционировании одного и того же эктопического фокуса.
Привлекает внимание еще один факт. В приведенном только что клиническом случае доказательством парасистолической природы замещающего УИР были идентичные по форме ПС, которые регистрировались у пациента задолго до фатального эпизода. В этой связи будут интересны некоторые дополнения.
В недавней публикации приводятся многочисленные примеры и демонстрации замещающих ИР при полной антероградной АВ блокаде [8]. При этом рассматриваются УИР, способные менять частоту, регулярность. Наблюдения касаются неполных блокад входа и выхода из эктопических центров, возможности одновременной работы двух водителей ритма. Таким образом, напрашивается вывод о родственной природе как активных УИР, составляющий предмет данного исследования, так и пассивных - замещающих при антероградной АВ блокаде III степени. Каков истинный аритмогенный их механизм: автоматизм или триггерная активность, видимо вопрос, обращенный в будущее.
УИР без блокады выхода из эктопического центра в отсутствие защитной блокады входа в парацентр
Рассмотрим один из них (рис. 5). СР с ЧСС 86-91 в 1 мин. Дважды после предсердных экстрасистол (вторая - блокированная) через интервал времени, несколько превышающий синусовый цикл (0,89 и 0,92 сек.) появляются идиовентрикулярные комплексы (сначала два, один из которых - сливной, затем три подряд). Появление эктопических желудочковых комплексов связано с небольшой задержкой выхода очередного синусового импульса после преждевременной разрядки СУ предсердными экстрасистолами.
![]()
Рис. 5. Инициация парасистолического УИР предсердными экстрасистолами, разряжающими СА узел: стрелки сверху - предсердные экстрасистолы. Объяснение в тексте.
Задержка выхода синусового импульса после преждевременной разрядки (предсердными экстрасистолами или ретроградно проведенными импульсами желудочковых эктопических комплексов) встречается довольно часто, но ранние идиовентрикулярные выскальзывания - явление весьма редкое.
![]()
Рис. 6. Фибрилляция предсердий, парасистолический УИР без блокады выхода в отсутствии защитной блокады входа в эктопический центр: стрелки - суправентрикулярные комплексы, разряжающие парацентр. Объяснение в тексте.
Уместно заметить, что парасистолический УИР с отсутствием защитной блокады входа в парацентр на фоне СР или ФП напоминает работу электрокардиостимулятора в режиме VVI без гистерезиса.
УИР без блокады выхода из эктопического центра и неполной блокадой входа в парацентр
УИР с блокадой выхода из эктопического парацентра
Говоря о блокаде выхода из парацентра (водителя ритма III порядка), мы считаем, что к ней применимы те же закономерности, что и к блокаде выхода из СУ. Учитывая, что эктопический пейсмекер не столь совершенен, как СУ, легко представить, что блокада выхода парацентра не должна быть редкой находкой. По аналогии с СА блокадой, блокада выхода из парацентра II степени может быть типа I и типа II. Блокада выхода из парацентра была одной из самых частых причин нерегулярности, неритмичности работы УИР.
![]()
Рис. 7. Синусовый ритм, феномен WPW, нерегулярный парасистолический УИР с блокадой выхода II степени типа II и типа I. Объяснение в тексте.
![]()
Рис. 8. Возникновение парасистолического УИР при выполнении пробы Вальсальвы при активации парасимпатической вегетативной нервной системы (подчеркнуты фазы парасимпатической активности). Объяснение в тексте.
При проведении пробы с физической нагрузкой 47 пациентам с УИР была получена информация, которая помогла в решении вопросов лечебной тактики относительно этих больных. Так, у 19 больных во время проведения велоэргометрии наблюдалось учащение УИР и переход в желудочковую тахикардию, что потребовало назначения b-адреноблокаторов. У 6 пациентов во время ФН частота УИР не менялась, но из-за учащения СР на ЭКГ регистрировались лишь одиночные или парные ПС, т.е. УИР становился нереализованным. У 22 пациентов УИР исчезал с первых секунд проведения нагрузочной пробы. Остается добавить, что частота УИР была устойчивой лишь у 23 из 72 больных. У остальных 49 она не отличалась стабильностью. Речь идет как об изменениях частоты УИР во время физической нагрузки, так и о вариациях частоты эктопического центра в течение суток.
Помимо ХМ, по определенным показаниям в ряде случаев были выполнены пробы с атропином, хотя это не являлось обязательным компонентом исследования. Представляют особый интерес результаты одной из них.
У большинства больных периоды УИР не сопровождались какой-либо отчетливой клинической симптоматикой, правда, некоторые описывали момент перехода с СР на УИР как ощущение перебоев. Некоторые пациенты отмечали ухудшение самочувствия, слабость в момент работы УИР. Это можно объяснить десинхронизацией предсердий и желудочков при УИР (отсутствие предсердного вклада в систолу желудочков).
Наблюдение за парасистолическими УИР и анализ связей парацентров с доминантными суправентрикулярными водителями ритма, позволяют предположить, что в основе и тех и других лежит один механизм. Подверженность желудочковых парацентров воздействиям автономной нервной системы, присущие им нарушения проводимости (блокада выхода) могут быть косвенными доказательствами автоматической природы парасистолических эктопических центров.
1. Вишняков А.М., Вишнякова Л.Г., Сидорова Н. Ю., Сидорова Т.Ф. Случай идиопатического ускоренного идиовентрикулярного ритма, индуцированного вагусной активностью. Вестник аритмологии, 2004, №35, стр. 81.
2. Кушаковский М.С., Трешкур Т.В. О модулированной желудочковой парасистолии. Кардиология, 1991, 6, С.19-22.
3. Кушаковский М.С., Трешкур Т.В. Об ускоренных парасистолических ритмах и парасистолических тахикардиях. Вестник аритмологии, 1994, № 2, стр.46-52
4. Кушаковский М.С. О механизмах образования ускоренных выскальзывающих комплексов и ритмов и их клиническое значение. Вестник аритмологии, 1997, 6, с. 49-51.
5. Кушаковский М.С. Аритмии сердца, С-Пб, Фолиант, 2004, С. 34-45, 577-599.
6. Мазур Н.А., Свет С.А. Ускоренный идиовентрикулярный ритм при остром инфаркте миокарда. Кардиология, 1977. - 12. - С. 30-36.
7. Трешкур Т.В. Клинико-электрокардиографическая характеристика ишемических желудочковых аритмий. Вестник аритмологии, № 30, 2002, стр. 31-38
9. Castellanos A., Luceri M., Moleiro F. et al. Annihilation, Entraiment and Modulation of Ventricular Parasystolic Rhythms. Am. J. Cardiol. 1984;54:317-322.
10. Fisch Ch., Knoebel S., Accelerated functional escape: a clinical manifestation of “triggered” automaticity? В кн. Cardiac electrophysiologyand arrhythmias. (ed. D. Zipes, L.Jalife)-1985.4.p.567.
12. Hofelich B., Neudorf U., Schaltz A.A. Idioventricular rhythm in childhood. Klin. Padiatr. 1993 Mar-Apr; 205(2): 83-5.
13. Kasanuki H., Matuda N., Ohnishi S. Increased vagal activity in idiopathic ventricular fibrillation. Circulation 1998; 97:937-40.
14. Kinoshita S., Mitsuoka T. Effekt of standing on ventricular parasystole: shortening of the parasystolic cycle length. Heart 1997;77:133-137.
15. Kinoshita S., Okada F., Konishi G., et al. Differentiation between parasystole and extrasystoles: influence of vagal stimulation on parasystolic impulse formation. J. Electrocardiol. 27:169, 1994.
16. Kinoshita S., Oyama Y., Kawasaki H. Effekts of exercise and standing on atrial parasystole: prolongation and shortening cycle length. J.Elektrocardiol.1999 Oct;32(4):365-9.
17. Klein O., Disegni E., Beker B., Karpiski E. The During Exercise in Complete Heart Blok: Modulation in Automatic Focus, Concealed Reentry, or Wedensky Inhibition? J. Electrocardiology. - 1988. - v. 21. - 3. - P. 289-291.
18. Martini B., Nava A., Thiene G. et al. Accelerated idioventricular rhyhm of infundibular origin in patiens with a conce: form of arrhythmogenic right ventricular dysplasia. Br. Heart J. 1988 May; 59(5): 564-71.
19. Riva U.R., Budriesi N., Fancinelli M., Labriola E. Accelerated Idioventricular Rhytm. Cardiologia. 1994 Aug; 39(8): 591-6.
Российский Научно-Практический
рецензируемый журнал
ISSN 1561-8641Синдром слабости синусно-предсердного узла (СССПУ) — неспособность синусно-предсердного узла (СПУ) адекватно выполнять функцию центра автоматизма • Частичная или полная утрата СПУ роли центрального водителя ритма сердца приводит к возникновению бради- и тахиаритмий: синусовой брадикардии, чередования выраженной синусовой брадикардии с пароксизмами предсердной тахикардии или мерцательной аритмии, предсердной экстрасистолии, наджелудочковой миграции водителя ритма • Тяжесть клинического течения СССПУ зависит от выраженности синоатриальной блокады • Различают первичную и вторичную формы СССПУ — первичная обусловлена органическим поражением синусно-предсердной зоны, вторичная — вегетативной дисфункцией СПУ. Статистические данные • Распространённость — 0,03–0,05% в общей популяции • Преобладающий пол — женщины.
Этиология • В основе СССПУ в значительной части случаев лежат генетически обусловленные дегенеративные изменения в СПУ, проводящей системе сердца и предсердиях, клинически проявлящиеся на 6–7-й декаде жизни • Генетическая предрасположенность передаётся в большей мере по женской линии • Ишемическое повреждение CПУ (коронарный атеросклероз, инфаркт миокарда) • Поражение сердца при СД • Миокардиты (ревмокардит, дифтерия) • Перикардит • Амилоидоз, гемохроматоз, гликогеноз • Гипотиреоз • Травматическое повреждение СПУ (ушибы сердца, операции на сердце) • Отравления фосфорорганическими соединениями, грибами • Дисфункция парасимпатической регуляции СПУ (синдром повышенной чувствительности каротидного синуса и т.д.).
Клинические проявления • Головокружения, кратковременная утрата или спутанность сознания, потемнение в глазах, обмороки (в 50–70% случаев), внезапные падения с травмами и переломами • Ощущение сердцебиения или частых перебоев в сердечном ритме • Первыми проявлениями СССПУ могут быть пароксизмальная тахикардия, мерцательная аритмия или приступ Морганьи–Адамса–Стокса.
Клинико-электрокардиографические признаки. СССПУ может проявляться в семи вариантах • Постоянная или эпизодически выраженная синусовая брадикардия • Ригидный синусовый ритм • Отказ СПУ (см. Отказ синусно-предсердного узла) • Синаурикулярная блокада II степени • Бради-тахиаритмия — чередование синусовой брадикардии с трепетанием, фибрилляцией предсердий или предсердной тахикардией • Посттахикардитическая депрессия СПУ — медленное восстановление синусового ритма после ЭКС, кардиоверсии или прекращения наджелудочковой тахикардии (время восстановления функции синусового узла превышает 1400 мс) • Хронотропная недостаточность — несоответствие частоты синусового ритма потребностям организма.
Диагностика • Суточное мониторирование ЭКГ по Холтеру • Электрофизиологические исследования • Дифференциальная диагностика первичной и вторичной форм — вегетативная блокада сердца (введение атропина и пропонолола).
Лечение — имплантация ЭКС в режиме AAI либо DDD при сопутствующем нарушении АВ-проводимости.
Синонимы • Синдром брадикардии-тахикардии • Синдром Шорта.
Сокращения • СССПУ — синдром слабости синусно-предсердного узла • СПУ — синусно-предсердный узел.
МКБ-10 • I49.5 Синдром слабости синусового узла
Код вставки на сайт
Синдром слабости синусно-предсердного узла (СССПУ) — неспособность синусно-предсердного узла (СПУ) адекватно выполнять функцию центра автоматизма • Частичная или полная утрата СПУ роли центрального водителя ритма сердца приводит к возникновению бради- и тахиаритмий: синусовой брадикардии, чередования выраженной синусовой брадикардии с пароксизмами предсердной тахикардии или мерцательной аритмии, предсердной экстрасистолии, наджелудочковой миграции водителя ритма • Тяжесть клинического течения СССПУ зависит от выраженности синоатриальной блокады • Различают первичную и вторичную формы СССПУ — первичная обусловлена органическим поражением синусно-предсердной зоны, вторичная — вегетативной дисфункцией СПУ. Статистические данные • Распространённость — 0,03–0,05% в общей популяции • Преобладающий пол — женщины.
Этиология • В основе СССПУ в значительной части случаев лежат генетически обусловленные дегенеративные изменения в СПУ, проводящей системе сердца и предсердиях, клинически проявлящиеся на 6–7-й декаде жизни • Генетическая предрасположенность передаётся в большей мере по женской линии • Ишемическое повреждение CПУ (коронарный атеросклероз, инфаркт миокарда) • Поражение сердца при СД • Миокардиты (ревмокардит, дифтерия) • Перикардит • Амилоидоз, гемохроматоз, гликогеноз • Гипотиреоз • Травматическое повреждение СПУ (ушибы сердца, операции на сердце) • Отравления фосфорорганическими соединениями, грибами • Дисфункция парасимпатической регуляции СПУ (синдром повышенной чувствительности каротидного синуса и т.д.).
Клинические проявления • Головокружения, кратковременная утрата или спутанность сознания, потемнение в глазах, обмороки (в 50–70% случаев), внезапные падения с травмами и переломами • Ощущение сердцебиения или частых перебоев в сердечном ритме • Первыми проявлениями СССПУ могут быть пароксизмальная тахикардия, мерцательная аритмия или приступ Морганьи–Адамса–Стокса.
Клинико-электрокардиографические признаки. СССПУ может проявляться в семи вариантах • Постоянная или эпизодически выраженная синусовая брадикардия • Ригидный синусовый ритм • Отказ СПУ (см. Отказ синусно-предсердного узла) • Синаурикулярная блокада II степени • Бради-тахиаритмия — чередование синусовой брадикардии с трепетанием, фибрилляцией предсердий или предсердной тахикардией • Посттахикардитическая депрессия СПУ — медленное восстановление синусового ритма после ЭКС, кардиоверсии или прекращения наджелудочковой тахикардии (время восстановления функции синусового узла превышает 1400 мс) • Хронотропная недостаточность — несоответствие частоты синусового ритма потребностям организма.
Диагностика • Суточное мониторирование ЭКГ по Холтеру • Электрофизиологические исследования • Дифференциальная диагностика первичной и вторичной форм — вегетативная блокада сердца (введение атропина и пропонолола).
Лечение — имплантация ЭКС в режиме AAI либо DDD при сопутствующем нарушении АВ-проводимости.
Синонимы • Синдром брадикардии-тахикардии • Синдром Шорта.
Сокращения • СССПУ — синдром слабости синусно-предсердного узла • СПУ — синусно-предсердный узел.
Патологические состояния, которые проявляются изменением частоты и силы сердечных сокращений. Проявляются болью в сердце, учащенным сердцебиением, перебоями в сердцебиении, одышкой и головокружением.
Нарушения проводимости сердца (блокады) — частая находка при электрокардиографическом (ЭКГ) исследовании. Чаще всего они никак не проявляются клинически, но некоторые блокады требуют имплантации (установки) постоянного электрокардиостимулятора (водителя ритма).
Многие разновидности внутрисердечных блокад (например, неполная блокада правой ножки пучка Гиса) являются вариантом нормы.
Кардиологическое обследование при нарушениях проводимости сердца призвано не только определить вид блокады, но и установить, не служит ли она проявлением органического поражения сердца. Кроме того, далеко не во всех случаях блокады надо лечить. Главные показания к установке электрокардиостимулятора — обмороки и предобморочные состояния, но необходимо быть уверенным, что обмороки вызваны именно нарушениями проводимости сердца.
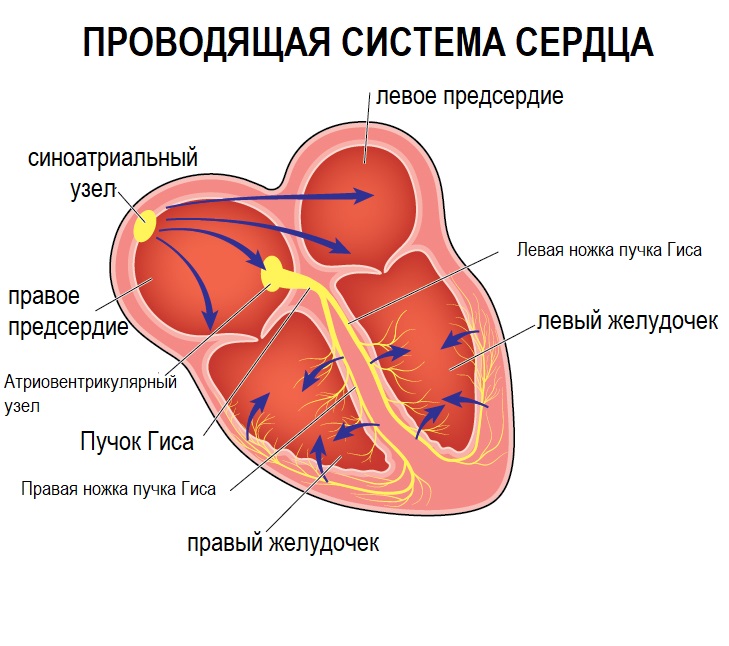
Проводящая система сердца
В общих чертах проводящая система сердца (система, ответственная за проведение электрических импульсов в сердце) устроена следующим образом. Импульсы генерируются синусовым узлом, расположенным в правом предсердии. По внутрипредсердным путям проведения эти импульсы достигают атриовентрикулярного (АВ) узла, где происходит некоторая задержка импульсов: предсердия и желудочки должны сокращаться неодновременно. Затем импульс идет по ножкам пучка Гиса к клеткам (кардиомиоцитам) желудочков. Пучок Гиса состоит из двух ножек — правой и левой. Левая ножка пучка Гиса состоит из двух ветвей — передней и задней.
Основные методы диагностики нарушений проводимости сердца
1. ЭКГ (электрокардиограмма)
Стандартная ЭКГ в 12 отведениях в покое позволяют выявить все основные виды нарушений проводимости сердца: синоатриальную и атриовентрикулярную блокады, блокады ножек пучка Гиса. Медикаментозные пробы в сочетании с ЭКГ в настоящее время почти не используют.
2. Холтеровский мониторинг (мониторирование) ЭКГ
Этот вид исследования позволяет записать ЭКГ на протяжении суток и более. Он позволяет установить, нет ли у пациента значимых пауз (остановок сердца). Значимыми считают паузы дольше 3 секунд. В случае, если значимых пауз нет, установка электрокардиостимулятора почти никогда не показана.
3. Электрофизиологическое исследование сердца (ЭФИ)
Это самый надежный, но сложный и дорогостоящий метод диагностики аритмий. Выполняется ЭФИ только в стационаре, и требует установки нескольких катетеров в вены рук и ног. Через эти катетеры в сердце проводят электроды и выполняют электрокардиостимуляцию — вызывают и устраняют аритмии, исследуют их параметры.
Для обнаружения самых частых видов нарушений проводимости сердца существует более простая разновидность ЭФИ — чреспищеводное ЭФИ. При этом через рот или через нос в пищевод заводят тонкую проволоку (зонд-электрод) и через него стимулируют левое предсердие. Этот вид исследования выполняют амбулаторно. В частности чреспищеводное ЭФИ позволяет определить, за какое время после прекращения стимуляции, восстанавливается функция синусового узла (то есть собственного водителя ритма) — это нужно для того, чтобы поставить диагноз синдрома слабости синусового узла, одного из самых распространенных видов нарушений проводимости у пожилых.
Отдельные виды блокад
Атриовентрикулярная (АВ-) блокада
Различают АВ-блокады 1-й, 2-й и 3-й степеней. АВ-блокада 1-й степени никак клинически не проявляется, диагноз ставят по ЭКГ (когда интервал PQ на ЭКГ превышает 0,20 секунд). АВ-блокада 1-й степени нередко встречается в норме, например у спортсменов. При ней противопоказаны некоторые препараты, которые могут перевести ее в АВ-блокаду более высоких степеней.
При АВ-блокаде 2-й степени наблюдаются выпадения отдельных сокращений сердца. Различают два типа АВ-блокады 2-й степени, их называют Мобитц I и Мобитц II. Блокада типа Мобитц I носит более доброкачественный характер, имплантация кардиостимулятора при ней почти никогда не показана. АВ-блокада типа Мобитц II указывает на более серьезное поражение проводящей системы сердца, при ней иногда ставят кардиостимулятор из-за риска полной АВ-блокады.
АВ-блокада 3-й степени — это полная АВ-блокада. Импульсы от предсердий к желудочкам не проводятся, желудочки работают за счет того, что АВ-узел генерирует собственные импульсы, частота их, однако, ниже, чем та, которую способен создать синусовый узел, и ритм этот в целом менее надежен. Поэтому полная АВ-блокада, даже бессимптомная, нередко служит показанием для установки кардиостимулятора.
Блокады ножек пучка Гиса
Блокады ножек пучка Гиса тоже диагностируют по ЭКГ. Неполная блокада правой ножки пучка Гиса — вариант нормы. Из всего разнообразия блокад ножек пучка Гиса особого внимания заслуживает только полная блокада левой ножки пучка Гиса. Во-первых, она может указывать на перенесенный передний инфаркт миокарда, во-вторых, она сама по себе приводит к асинхронному (неодновременному) сокращению стенок левого желудочка и может привести к сердечной недостаточности. В последние годы разработан особый вид электрокардиостимуляции, его называют бивентрикулярной (двухжелудочковой) электрокардиостимуляцией (см. ниже).
Синдром слабости синусового узла
Это заболевание проводящей системы сердца обычно встречается у пожилых людей. Оно проявляется обмороками и предобморочными состояниями (нередко во время физической нагрузки), и так называемым синдромом тахи-бради: редкий пульс сменяется частым, когда у пациента возникает мерцательная аритмия. При этом лечить саму мерцательную аритмию (фибрилляцию предсердий) трудно, поскольку большинство антиаритмических препаратов урежают ритм сердца. При синдроме слабости синусового узла показана имплантация электрокардиостимулятора.
Электрокардиостимуляторы
В настоящее время существует множество вариантов постоянной электрокардиостимуляции. Общее у них одно: под кожу передней грудной стенки (обычно возле ключицы) имплантируют электрокардиостимулятор — металлическую коробочку небольших размеров, провода от которой (электроды) — идут через вены к правым отделам сердца. Эти провода улавливают собственную электрическую активность сердца (чтобы синхронизировать свою работу с ней) и передают в сердце импульсы. Современные электрокардиостимуляторы почти всегда стимулируют и предсердия, и желудочки. Кроме того, они настроены таким образом, чтобы частота сердечных сокращений увеличивалась при нагрузке и уменьшалась в покое. Противопоказаний для электрокардиостимуляции в сущности нет: имплантация кардиостимулятора — это несложная и неопасная процедура, которую можно выполнять в любом возрасте.
Отдельный вид электрокардиостимуляции — так называемая бивентрикулярная стимуляция. Ее выполняют не по поводу собственно нарушений проводимости, а чтобы добиться синхронного сокращения всех стенок левого желудочка. Поэтому установку бивентрикулярного стимулятора называют также ресинхронизационной терапией. Электроды от стимулятора идут к правому желудочку и к коронарному синусу (который непосредственно прилежит к левому желудочку). Этот вид лечения сильно помогает некоторым больным с сердечной недостаточностью.
Некоторые электрокардиостимуляторы также обладают функцией дефибриллятора: они распознают угрожающие жизни аритмии и автоматически дают разряд, чтобы их устранить.
Пациенты с электрокардиостимуляторами ведут обычный образ жизни. Им надо лишь избегать действия сильного магнитного поля. Так, больным с имплантированными кардиостимуляторами противопоказана магнитно-резонансная томография (МРТ).
Время от времени пациентам с имплантированными кардиостимуляторами надо показываться специалистам: чтобы проверять исправность стимулятора (в частности, запас его аккумулятора), регулировать параметры стимуляции.
Читайте также: